
Editorial : Construisons un Service d’Accès aux Soins (SAS) digne de 2020 !
Le 9 Septembre 2019, la Ministre de la Santé a annoncé la création d’un Service d’Accès aux Soins (SAS) opérationnel pour l’été 2020, dans le cadre du Pacte pour la refondation des urgences. Le SAS sera universel, accessible par téléphone et en ligne et reposant sur un partenariat entre professionnels hospitaliers et libéraux.
Un comité d’experts a été mise en place à l’automne pour définir les contours de ce service, notamment en réalisant de multiples entretiens auprès des parties prenantes. Ce comité comporte 4 membres dont 3 médecins (deux médecins libéraux et un médecin hospitalier directeur de SAMU) et une infirmière cadre de régulation au SAMU.
Depuis, de nombreuses propositions et prises de position ont eut lieues, notamment sur la question du numéro unique et du choix du numéro, ainsi que concernant le portage et la responsabilité des médecins libéraux ou hospitaliers. Néanmoins, peu de propositions ont été faites à ce jour prenant en compte les modalités technologiques existantes et les différentes expériences internationales.
Par cet article, nous souhaitons ainsi proposer notre vision d’un SAS digne de 2020 conçu comme une réel outil de régulation médicale et triage tel que défini dans le Code de la Santé Publique en tant qu’acte de télémédecine. Notre approche est basée en premier lieu sur l’expérience utilisateur, en comparant le besoin, l’offre et la demande et sur les méthodes de définition des projets de télémédecine.
Quelle est la situation actuelle ?
Elle est simple et connue de tous.
Il existe aujourd’hui une inadéquation entre la demande d’accès aux soins en France et l’offre du fait de nombreux facteurs connus épidémiologiques (augmentation des maladies chroniques), sociétaux (profil des professionnels et des patients différents), financiers (coût des soins), et technologiques (accès immédiat par internet à du contenu médical et à des prises de rendez-vous médicaux). En parallèle, il peut aussi exister une inadéquation entre le besoin médical estimé par les professionnels de santé et le besoin ressenti d’accès rapide de la population.
En pratique, les conséquences représentent une réaction en chaîne : absence de rendez-vous disponible rapidement chez le médecin ou non connaissance des structures et dispositifs de garde existants sur le territoire, consultations aux urgences, saturation des urgences entraînant une réduction du temps disponible pour les « vraies » urgences médicales, une expérience négative de l’usager avec une attente importante, et un épuisement des professionnels de santé, nourrissant l’exaspération de la population, en parallèle à une augmentation des dépenses.
Bien que de nombreuses solutions aient été mises en œuvre avec succès dans les services d’urgences pour faire face à cette situation, l’arrivée inadaptée aux urgences n’est qu’un symptôme d’un problème systémique lié à l’absence de solution universelle en amont pour jouer le rôle de triage tout-venant.
Quel choix avons-nous aujourd’hui pour une demande de soins perçue comme urgente ?
Il est compliqué et ne répond pas à l’ensemble des besoins.
En cas d’urgence vitale, le premier choix réside dans l’appel au SAMU (15 ou 112), créé en 1978. Cet appel n’a que l’audio (voix) comme canal de communication. C’est un système efficace mais ancien, utilisant des ressources professionnelles dédiées. Il peut néanmoins conduire à des erreurs voire des situations dramatiques comme le décès d’une patiente en Décembre 2017.
En cas d’urgences considérées comme plutôt non vitales la nuit et les week-ends, la population peut appeler un service de consultations de médecins à domicile comme SOS Médecin, créé en 1966. Un autre choix réside dans l’appel à une plateforme d’accès aux médecins de garde (116 117), créé en 2017. Il permet d’obtenir un conseil médical, une orientation vers un médecin généraliste ou une maison médicale de garde, ou l’orientation vers un SAMU si nécessaire. Il s’agit d’une solution monocanal (voix), qui traite aussi des appels redirigés par le 15.
Depuis 2010, des services de télémédecine proposent aussi du conseil médical à distance et plus récemment des téléconsultations. Portées par des start-ups, ces services privés reposaient historiquement sur des échanges texte (chat), image (photos) et audio (voix) financés par des mutuelles dans le cadre de contrat principalement collectifs. Depuis 2018, des services de téléconsultation (vidéo), parfois assisté par des pré-questionnaires symptomatiques, ont fait apparition en France. Ces activités de téléconsultations, sont soit réalisées dans le cadre du parcours de soins et des conditions de l’avenant 6 et remboursées par l’Assurance Maladie en général pour des activités programmées, soit réalisées en dehors du parcours de soins pour des consultations non programmées et payées directement par les patients sans prise en charge financière collective.
De ce fait, on se retrouve avec des systèmes public nationaux ou territoriaux reposant principalement sur le téléphone et la voix et donc technologiquement anciens, ou bien des systèmes privés multi-canaux reposant sur la vidéo avec des outils technologiques modernes et souvent soutenus par des fonds d’investissement français ou étrangers (Europe et Amérique du Nord).
Quelle solution pourrait être mise en place ?
Une solution publique répondant à l’ensemble des besoins des patients, reposant sur des technologies actuelles, adaptatives et évolutives, en respectant les particularités du système de santé et positionnant la France comme leader mondial sur ce sujet. Le SAS se soit d’être national, public, gratuit et accessible à tous.
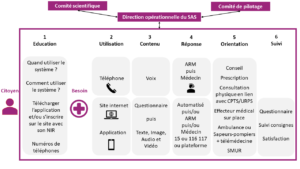
Il doit être conçu pour répondre à trois besoins majeurs : répondre rapidement à une demande médicale de la population à tout moment, proposer une orientation adaptée en lien avec l’offre de soins sur le territoire, et proposer un suivi post-demande.
L’ensemble du parcours et des interactions doit être tracé afin de calculer des indicateurs de qualité mais aussi des indicateurs de santé publique permettant de mieux réguler et adapter le système de santé.
Il doit être conçu en se basant sur les méthodes de définition de produits des start-ups en partant des besoins précis de l’utilisateur, en travaillant énormément sur l’expérience utilisateur et l’ergonomie avec des experts de ce sujet, et sur un plan de déploiement mesuré et précis avec une communication soignée. De multiples briques existent déjà, il pourrait être intéressant par ailleurs d’analyser ce qui pourrait être utilisable plutôt que de tout redévelopper afin de minimiser les dépenses publiques et le temps de production du système.
Par ailleurs, sa mise en œuvre doit être adossée à un programme de recherche scientifique avec une évaluation multidimensionnelle qualitative et quantitative prenant en compte les usages, l’efficacité et l’impact du dispositif mais aussi le ressenti des utilisateurs patients et professionnels de santé.
En pratique, comment fonctionnerait le dispositif ?
Pour le patient, trois accès sont possibles, soit par téléphone, soit en ligne, soit via une application mobile. L’échange repose sur la voix, le texte, les images, et la vidéo. Trois niveaux de réponses sont possibles, un premier niveau basé sur les données (questionnaire symptomatique de type Infermedica , Ada Health, MedVir ou parmi ceux évalués en 2015, voire chatbot si des systèmes valides existent), un deuxième niveau de régulation humaine par des assistants de régulations ou infirmiers formés, et enfin un troisième niveau de régulation médicale par des médecins ayant une expérience de régulation ou consultation en ligne. Le sujet du questionnaire symptomatique est crucial et devrait être étudié de façon stratégique par le comité pour faire une cartographie complète de l’existant afin d’analyser ce qui pourrait être utilisé et/ou développé en France.
En fonction des réponses ou de la description initiale, le patient peut être orienté directement vers une réponse de type SAMU 15 ou bien vers une plateforme de médecins libéraux de type 116 117, en fonction de la qualification de la demande, urgence vitale ou non vitale, voire une redirection vers des organisations territoriales de téléconsultation. Des boutons directs pour les urgences de type IDM ou AVC pourraient aussi être présents sur l’application pour améliorer encore plus le délai de réponse. De même, un accès direct pour les établissements médico-sociaux pourrait être créé dans une approche de télérégulation.
La question du numéro peut être défini de plusieurs façons. Il peut être créé un numéro de téléphone chapeau qui couvre tout et vient en amont des numéros existants. L’inconvénient est de devoir communiquer sur ce numéro, quelque peu au dépens des numéros existants. Ce numéro est porté au niveau national par le dispositif de triage et les appels sont redirigés vers les numéros pertinents. Les patients souhaitant toujours appeler le 15 ou le 116 117 le peuvent. Une autre approche serait de ne pas communiquer sur un numéro mais sur un nom d’application en faisant le pari qu’à terme toutes les demandes passeront par l’application, y compris les appels audio, et les deux numéros existants peuvent continuer à exister en direct dans la période de transition.
La réponse donnée par le système pourrait être graduée de type informative par un conseil médical, une prescription si nécessaire (disponible directement en ligne ou dans l’application), un rendez-vous pour une consultation physique en lien avec les organisations territoriales de proximité (intégration potentielle des SI), ou bien un adressage aux urgences soit par ambulance disposant d’une solution de télémédecine embarquée, soit par envoi du SMUR pour les cas les plus graves selon les protocoles existants. De ce fait, les services d’urgences auraient déjà l’ensemble des informations nécessaires au moment de l’arrivée du patient.
Après l’utilisation du système, un suivi pourrait être mis en œuvre pour les utilisateurs de l’application ou du portail internet par l’envoi d’un questionnaire standardisé adapté à la situation médicale pour connaitre la satisfaction du patient et le devenir de sa prise en charge, et notamment s’il a reconsulté aux urgences ou en consultation physique par la suite. Ces données pourraient aussi être collectées à partir du SNDS dans le cadre d’une évaluation.
Il pourrait aussi être envisagé que l’accès aux urgences soit conditionné à la réalisation d’une régulation d’amont obligatoire par téléphone ou par application/en ligne et que dans le cas où un patient se présenterait sans régulation préalable, il devrait passer par cette étape potentiellement accompagné d’un professionnel de santé sur place pour accéder aux urgences. Ce type de pratique a montré son efficacité en réduisant les temps de prises en charge et en augmentant le temps médical disponible pour les urgences réelles au service des urgences du New York Presbyterian Hospital aux Etats-Unis, dont les résultats ont été publiés en 2017 dans International Journal of Emergency Medicine.
Des exemples similaires existent-ils dans d’autre pays ?
Le Royaume-Uni a mis en place en 2017 le système « NHS 111 Online », disponible à ce jour directement en ligne, ou bien via la NHS App depuis 2019. Le patient rentre son âge, son sexe, son code postal et ses symptômes puis il répond à une série de questions symptomatiques et est conseillé ensuite sur la conduite à tenir. Si nécessaire, il est mis en relation avec le service de régulation téléphonique traditionnel. Le déploiement est progressif par zones géographiques pour faire le lien avec les organisations locales. Il bénéficie d’une campagne de communication au public et représentait 6,5% du total des appels au 111 en Janvier 2019, et 1 million d’utilisations ont été faites jusqu’en Mai 2019. Les premiers résultats indiquent que dans 13% des cas, un conseil médical est donné, dans 48% des cas le patient est redirigé vers un service de soins primaires et dans 25% des cas, il est recommandé d’appeler le numéro d’urgence 999. Les principales demandes concernent les douleurs abdominales et des problèmes dentaires. Une évaluation scientifique est en cours et dans ce contexte, une revue systématique a aussi été réalisée et publiée dans le BMJ Open en Aout 2019 pour montrer un premier état des lieux scientifique de ce type d’auto-triage.
Aux Pays-Bas une application de triage automatisée « Should I see a doctor?” a été développée par le collège des médecins généralistes et évaluée puis publiée dans Plos One en 2018. Au total, 34% des patients ont reçu un conseil médical et 58% ont été avisés de contacter un service de soins primaire. Le résultat était similaire au comparateur dans 81% des cas avec une sensibilité, spécificité, VPP et VPN respectivement de 84%, 744%, 88%, et 67%. A ce jour, l’application a été téléchargé plus de 400 000 fois.
En Suisse, dans un contexte de système de santé différent, plusieurs assurances ont mis en place des contrats spécifiques obligeant la réalisation d’un triage par téléphone via une société médicale tierce avant la réalisation d’une consultation physique depuis plusieurs années. Le système est désormais accessible aussi par vidéo via une application dédiée.
En Arabie Saoudite, le ministère de la santé a lancé en 2017, un système de triage multi-canal via l’application Seha développé par une start-up locale et aujourd’hui couplée au système de triage automatisée développé par la société britannique Babylon. Lancé d’abord dans les zones rurales, plus de 260 000 consultations ont été réalisées jusqu’à mi 2019, en parallèle du système d’appel 937 ayant traité 3 millions d’appels en 2018.
Conclusion
Ce type de dispositif n’est pas encore un standard dans le monde, et il est encore temps de développer un système français unique, ambitieux, moderne, souverain et leader qui réponde aux besoin de la population et dans les valeurs du système de santé français, comme ce fut le cas lors de la création du SAMU au 20e siècle. La mise en oeuvre d’un système national universel de triage en ligne tout-venant est un élément crucial et majeur de modernisation du système de santé.

